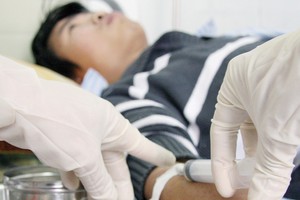
Hàng trăm ngàn giấy khám sức khỏe “khống”
Cuối tháng 5/2023, Công an TP. Biên Hòa (Đồng Nai) đã phối hợp các đơn vị nghiệp vụ đồng loạt khám xét 8 cơ sở y tế trên địa bàn, thu giữ hàng trăm ngàn giấy chứng nhận nghỉ ốm hưởng bảo hiểm xã hội, giấy khám sức khỏe ghi “khống” kết quả (chưa có thông tin người khám)...
Bước đầu, cơ quan điều tra xác định, ngoài việc khám chữa bệnh, những phòng khám này còn mua bán, làm “khống” các loại giấy tờ như giấy chứng nhận nghỉ ốm, giấy khám sức khỏe... để bán cho người có nhu cầu, chủ yếu là công nhân trong các khu công nghiệp, tiếp tay cho nhiều người trục lợi bảo hiểm xã hội.
Ngay sau sự kiện trên, Bộ Y tế đã có văn bản đề nghị các đơn vị tăng cường quản lý hoạt động khám, chữa bệnh tại các cơ sở y tế nhằm phát hiện sai phạm liên quan đến trục lợi bảo hiểm xã hội, đồng thời yêu cầu lãnh đạo các cơ sở khám, chữa bệnh trên địa bàn cả nước chỉ đạo, chấn chỉnh các cơ sở khám, chữa bệnh, thực hiện đúng các quy chế chuyên môn, quy trình khám chữa bệnh. Đặc biệt, thực hiện đúng quy định về việc cấp các loại giấy tờ, hồ sơ như giấy chứng nhận nghỉ ốm hưởng bảo hiểm xã hội, giấy khám sức khỏe, hồ sơ bệnh án...
Sự kiện trên như là “giọt nước làm tràn ly” bởi trước đó, cơ quan Bảo hiểm Xã hội TP. Hà Nội và TP.HCM đã nhiều lần yêu cầu thủ trưởng, giám đốc các cơ sở khám chữa bệnh bảo hiểm y tế trên địa bàn cần tăng cường kiểm tra, chỉ đạo, nghiêm cấm các hành vi gian lận bảo hiểm y tế…
Bảo hiểm Xã hội TP. Hà Nội cho hay, do yêu cầu chi trả bồi thường bảo hiểm chăm sóc sức khỏe tăng cao sau dịch nên xuất hiện tình trạng lập hồ sơ bệnh án, kê đơn thuốc “khống” nhằm mục đích trục lợi. Ngoài ra, nhiều cơ sở y tế còn phát hiện dấu hiệu giả mạo hồ sơ, thẻ bảo hiểm y tế, hoặc sử dụng thẻ bảo hiểm y tế được cấp “khống”, thẻ bảo hiểm y tế giả… để chiếm đoạt tiền bảo hiểm.
“Cơn đau đầu” kéo dài của nhà bảo hiểm
Khi thấy hồ sơ bồi thường không hợp lệ hoặc có dấu hiệu trục lợi, nhà bảo hiểm thường chỉ sử dụng biện pháp “nhẹ nhàng” là từ chối bồi thường, nếu muốn khởi tố thì phải có chứng cứ, mà điều này là bất khả thi nếu có sự “giúp sức” từ các cơ sở y tế.
Cũng như bảo hiểm xã hội, trục lợi bảo hiểm sức khỏe đã trở thành vấn nạn khiến cả doanh nghiệp bảo hiểm phi nhân thọ lẫn nhân thọ “đau đầu” trong nhiều năm qua.
Gần đây nhất, theo báo cáo của các doanh nghiệp, tình trạng trục lợi bảo hiểm lại nở rộ tại một số khu vực ở miền Bắc và miền Trung. Hình thức phổ biến là nâng tỷ lệ thương tật, dùng hóa đơn khám chữa bệnh giả, làm “khống” y lệnh khám chữa bệnh hoặc làm sai lệch hồ sơ điều trị để kéo dài thời gian nằm viện, hưởng mức bồi thường cao hơn đáng kể so với quyền lợi theo hợp đồng... và hầu hết trường hợp vi phạm đều có sự tham gia của nhân viên y tế địa phương.
Bên cạnh đó là hiện tượng một số cá nhân lợi dụng kẽ hở pháp luật (cũng như sự diễn giải theo hướng có lợi cho bên mua bảo hiểm khi có tranh chấp xảy ra trong trường hợp đưa ra tòa án giải quyết - PV) đã mua hàng loạt hợp đồng bảo hiểm mệnh giá lớn tại nhiều công ty bảo hiểm, nhưng không kê khai trung thực tình trạng bệnh, sau thời gian rất ngắn đã lập hồ sơ đòi bồi thường để hưởng quyền lợi bảo hiểm.
Trước thực trạng trên, một số công ty bảo hiểm đã báo cáo với Cục Quản lý và giám sát bảo hiểm (Bộ Tài chính) và cơ quan thường trực Hiệp hội Bảo hiểm Việt Nam (IAV) để có hướng hợp tác và xử lý.
Trao đổi với Báo Đầu tư Chứng khoán mới đây, đại diện một công ty bảo hiểm phi nhân thọ cho biết, gần đây, công ty nghi ngờ nhiều trường hợp khách hàng “cấu kết” với bệnh viện mua bảo hiểm sức khoẻ, thường là chọn các sản phẩm bảo hiểm sức khoẻ có thủ tục đơn giản mua qua kênh trực tuyến, hợp đồng ký xong chỉ hết thời gian chờ là làm thủ tục bồi thường.
“Hiện tượng này xuất hiện ở một số bệnh viện tại Hải Dương, Nghệ An... Việc số lượng đơn đề nghị chi trả bồi thường tăng đột biến trong khoảng thời gian ngắn tại cùng một cơ sở y tế ở địa phương là bất thường, buộc công ty phải dừng việc chi trả để điều tra”, vị đại diện này cho hay.
Như Báo Đầu tư Chứng khoán đã thông tin trước đó, Tòa án nhân dân TP. Cẩm Phả, tỉnh Quảng Ninh vừa tuyên án một nhóm người trong một vụ án có hành vi trục lợi bảo hiểm nhân thọ bằng cách làm giả giấy khám sức khỏe, giấy ra viện. Nhóm này thông qua mạng xã hội đã đặt mua giấy khám sức khỏe giả rồi bán lại cho những người có nhu cầu để kiếm lời và người mua đã dùng giấy tờ giả này để yêu cầu một số công ty bảo hiểm nhân thọ thanh toán tiền bảo hiểm…
Theo hồ sơ vụ án, bị cáo tên H. đã mang bộ hồ sơ giả này để thanh toán với FWD Việt Nam được 4,5 triệu đồng (sau khi bị phát hiện đã hoàn trả tiền cho công ty bảo hiểm này).
Ngoài sử dụng cho bản thân, H. còn mua tài liệu giả để bán lại cho nhiều người khác, trong đó Th. để người này sử dụng thanh toán với Manulife Việt Nam hưởng số tiền 12 triệu đồng. Sau đó, Th. tìm một số đối tượng khác có mua bảo hiểm của Manulife Việt Nam để giới thiệu và bán hồ sơ giả nhằm trục lợi tiền bảo hiểm.
Những đối tượng này sau khi có được các bộ hồ sơ khám bệnh giả mạo đã làm thanh toán bảo hiểm với Manulife Việt Nam để nhận tổng cộng hơn 20 triệu đồng. Lợi dụng việc các công ty bảo hiểm trong giai đoạn bùng phát dịch Covid-19 chấp nhận thanh toán online, các đối tượng trục lợi chỉ cần điền thông tin và cung cấp hình ảnh, giấy tờ liên quan qua hệ thống điện tử của nhà bảo hiểm nên thủ tục chi trả được giải quyết nhanh chóng.
Sau khi đường dây làm giả giấy tờ khám sức khỏe và bệnh án này bị phát hiện, các bị cáo đã phải nhận bản án thích đáng cho hành vi phạm tội của mình và buộc phải trả lại cho các công ty bảo hiểm số tiền đã chiếm đoạt. Tuy nhiên, qua vụ án này, cùng với phản ánh của nhiều doanh nghiệp bảo hiểm cho thấy, tình trạng gian lận trục lợi bảo hiểm không những không thuyên giảm, mà ngày càng diễn biến phức tạp và tinh vi hơn.
Được biết, từ hơn chục năm trước, từng có trường hợp một công ty bảo hiểm chỉ trong thời gian ngắn sau khi đưa ra thị trường một sản phẩm bảo hiểm viện phí và hỗ trợ điều trị đã liên tục bị trục lợi nên buộc phải “khoanh vùng”, không bán sản phẩm tại một số địa bàn như Hưng Yên, Hải Phòng, Hải Dương... để tránh rủi ro (là những địa phương từng xuất hiện tình trạng cả làng bị bệnh mắt, rồi đồng loạt yêu cầu nhà bảo hiểm phải thanh toán tiền điều trị).
Theo các doanh nghiệp bảo hiểm, đối với sản phẩm bảo hiểm sức khỏe và viện phí, điều đáng lo ngại và khó kiểm soát nhất là tình trạng các bệnh viện hay cơ sở y tế tiếp tay cho hành vi trục lợi. Nhiều trường hợp công ty bảo hiểm nghi ngờ, nhưng không làm sáng tỏ được vì không có bằng chứng. Hiện nay, hầu hết doanh nghiệp bảo hiểm phải “đơn thương độc mã” chống lại hành vi trục lợi này. Mặc dù đã có chế tài xử phạt vi phạm hành chính khi phát hiện trục lợi bảo hiểm, thậm chí là xử lý hình sự, nhưng nhiều trường hợp khó áp dụng trong thực tiễn. Đây là một trong những nguyên nhân khiến vấn nạn này chưa thể giảm.
Trên thực tế, khi thấy hồ sơ bồi thường không hợp lệ hoặc có dấu hiệu trục lợi, công ty bảo hiểm thường chỉ sử dụng biện pháp “nhẹ nhàng” là từ chối bồi thường, nếu muốn khởi tố thì phải có chứng cứ, mà điều này là bất khả thi nếu có sự “giúp sức” từ các cơ sở y tế. Hơn nữa, chứng minh khách hàng gian dối là việc “cực chẳng đã” các công ty bảo hiểm mới thực hiện. Đây cũng là lý do khiến không ít người còn “xem nhẹ” vấn đề trục lợi và có những hành vi không trung thực khi tham gia bảo hiểm.